ナボ腺嚢胞:それは何ですか?
記事の医療専門家
最後に見直したもの: 04.07.2025
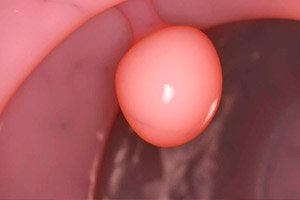
子宮頸管は円筒状の上皮で覆われています。この管の粘膜には、いわゆるナボチアン腺があり、抗菌作用のある液を分泌して子宮を病原体から保護します。場合によっては、この腺管が詰まり、分泌液が蓄積することで、ナボチアン嚢胞(小さな腫瘍が複数または単独で発生する)が形成されます。この病態は非常に一般的です。しかし、患者がこの病気に気づくのは、例えば予防検診などで偶然である場合がほとんどです。[ 1 ]
疫学
16歳から45歳(出産年齢)の女性のうち、20%以上が生殖器疾患を患っていることが分かっていますが、これらの疾患は顕著な臨床症状や不快感を伴っていません。そのような病態の一つにナボシアン嚢胞があり、通常、症例の10%で診断されます。[ 2 ]
出産を経験した女性は、ナボシアン嚢胞が形成されやすい傾向があります。
原因 ナボティック嚢胞
ナボチアン腺(濾胞とも呼ばれる)は、子宮頸管の下部に無数の塊として存在する。外観は粘液塊で満たされた小さな管に似ている。腺の開口部は外子宮口の周囲に位置する。ナボチアン嚢胞は、この開口部が閉塞することで発生する。これは、粘液分泌物の排出が阻害され、腺管壁が同時に伸展しながら蓄積することで発生する。1つの管が閉塞すれば1つのナボチアン嚢胞が形成され、複数の管が同時に閉塞すれば複数の病変が形成される。[ 3 ]
腺管の機能不全の原因は何でしょうか?最も一般的な原因は次のとおりです。
- 子宮頸部の組織が機械的に損傷される(例えば、中絶、出産、器械治療、診断手順中)。
- ホルモンの不均衡により粘液分泌物の肥厚が引き起こされ、排泄機能の低下や腺の開口部の閉塞につながります。
- 炎症プロセスが発生し、腺分泌物が増加し、分泌物が濃くなります。
あまり一般的ではない原因としては、子宮頸部子宮内膜症があります。これは、腺の開口部が子宮内膜症組織によって塞がれ、痛みを伴う病気です。[ 4 ]
危険因子
ナボシアン嚢胞の出現に寄与する危険因子は、次のとおりであると考えられています。
- 泌尿生殖器の炎症プロセス、膣細菌異常症、HPV;
- 構造障害、加齢に伴う変化、異形成;
- 子宮頸部白板症;
- 子宮内膜症;
- 性器の損傷、出産、中絶、掻爬、流産など。
- 特定の感染性病変(クラミジア、ウレアプラズマ、梅毒、トリコモナスなど)
- 子宮頸部の粘液組織の萎縮。
病因
ナボチアン囊胞の起源は様々です。変化していない組織構造、原基、分化した細胞から形成されることもあります。このような腫瘍の中には、臓器の間質基底部に局在する中腎管の原基における液体貯留を背景に発生するものや、生殖細胞構造の集団増殖中に発生するものもあります。
ナボチアン嚢胞の最も一般的な発生機序は扁平上皮化生である。粘液分泌物を産生する円筒状の上皮組織が、多層扁平上皮構造を有する保護上皮に置換され、これがしばしば子宮頸腺の出口の閉塞に寄与し、嚢胞化を招きやすい。大多数の患者において、このような過程は異所性部位で誘発されるが、子宮頸管部やポリープ表面に観察されることもある。[ 5 ]
子宮内膜異所性の場合、子宮の内面と形態学的および機能的に類似した構造から空洞が形成されます。これらの構造は子宮頸部に移植されます。周期的なホルモン変化を背景に、子宮体部と同様に、子宮類内膜病巣において規則的な上皮拒絶反応が観察されます。また、類内膜病巣内に血液塊が蓄積し、嚢胞性嚢胞が形成されます。
女性のダグラス窩は、最も低い局所的な腹膜ポケットであり、膣後壁に達し、直腸前壁を覆っています。この部位では、多くの疼痛反応、特に子宮内膜症がしばしば観察されます。膣の両側に出口を持つバルトリン腺にも嚢胞が形成されやすい傾向があります。出口の腺管が閉塞することで、分泌物の蓄積、浮腫の形成、嚢胞性腫瘍が観察されます。[ 6 ]
症状 ナボティック嚢胞
ほとんどの場合、ナボシアン嚢胞は存在の明らかな兆候を示さず、婦人科医による検査中に偶然発見されます。
ナボシアン嚢胞が大きい場合、または複数個ある場合、最初の兆候が現れることがあります。具体的な兆候としては、以下のようなものがあります。
- 性交痛(性交時の不快感、痛み)
- 黄色または濃い粘液性の膣分泌物。
- まれに接触出血が起こることがあります。
小さく孤立したナボシ嚢胞が痛みを引き起こすことは非常にまれであり、形成物が化膿した場合にのみ痛みが懸念される。[ 7 ]
症状の有無は、腫瘍の根本的な原因に直接依存します。感染および炎症過程を背景にナボシアン嚢胞が形成された場合、女性はしばしば子宮頸管炎または膣炎の特徴的な症状を経験することになります。
- 不快な臭いを伴う大量の漿液性または膿性漿液性分泌物。
- 膣の灼熱感;
- かゆみ、痛みを感じる。
しかし、ナボシアン嚢胞の臨床像は乏しいか、全く存在しない場合が多い。そのため、医師は軽度または単独の嚢胞に対しては治療を処方せず、単に病状の動態観察を行うことが多い。
ナボシアン嚢胞と妊娠
「ナボシアン嚢胞」と診断されても妊娠は可能です。ほとんどの場合、このような腫瘍は子宮頸管を塞ぐことはなく、妊娠、分娩の過程、そして自然分娩に支障をきたすことはありません。しかし、ナボシアン嚢胞を伴う妊娠にはいくつかの特徴があり、医師による追加のモニタリングが必要です。
ナボシアン嚢胞は、妊娠を計画している段階で発見されることがよくあります。医師の主な役割は、診断の正確性を確認し、ホルモンバランスの乱れ、子宮頸部の炎症性および悪性腫瘍の可能性を除外することです。その後、病変の根本原因を除去し、免疫防御を強化し、将来の出産に向けて女性の身体を準備するための複合的な治療が処方されます。
外科的治療が必要な場合は、妊娠前に行われます。この場合、介入後約6か月で妊娠を計画する必要があります。
ナボシアン嚢胞によって妊娠に問題が生じることはありますか?実際には、そのような問題が生じる場合もあります。例えば、嚢胞が多数または大きく、子宮頸管の内腔を塞いでいる場合などです。この場合、精子が子宮腔内に入るのが困難になり、受精が不可能になります。
このような問題を防ぐため、複数のナボシアン嚢胞や大きなナボシアン嚢胞は、慎重に介入方法を選択して摘出されます。手術中に組織が損傷される量が少ないほど、女性はより早く妊娠を計画できるようになります。妊娠を計画している場合、嚢胞摘出に最も適さない方法は、腫瘍の器械切除です。通常、医師はレーザー治療や凍結療法など、より穏やかな方法を選択します。
ステージ
- 子宮頸部の膣部分および子宮頸管内における炎症反応の活性化。
- ナボチアン腺の口が扁平上皮の粒子で満たされている。
- 粘液組織にある開口部の閉塞。
- 腺から分泌される粘液の蓄積。
- 閉塞した腺管の拡張。
- 粘液分泌物で満たされたカプセル状の空洞の形成。
フォーム
ナボシ嚢胞は発生部位によって分類されます。この分類によれば、腫瘍は傍頸部腫瘍(子宮頸部の膣部に位置する腫瘍)と内頸部腫瘍(子宮頸管内に直接存在する腫瘍)に分類されます。
さらに、嚢胞には単一または複数、小さいもの(最大 1 cm)と大きいもの(最大 3 cm 以上)があります。
形成の種類と病因に応じて、子宮頸部のナボシアン嚢胞は次のようになります。
- 外傷性の;
- 感染性および炎症性;
- 異形成、ジストロフィー;
- 腫瘍;
- 先天性の;
- 保持。
ナボシ嚢胞、子宮頸管嚢胞、および子宮頸管嚢胞は、嚢胞内の分泌液の蓄積により大きくなりますが、嚢胞膜の増大により大きくなるわけではありません。これらの腫瘍は遺伝性疾患や遺伝病理とは関連がなく、性交時の感染の危険性もなく、悪性化しやすいこともありません。[ 8 ]
ナボシ嚢胞は卵巣には影響を及ぼさず、子宮頸管炎や子宮頸部転位を伴うこともあります。嚢胞は子宮頸部、特に外子宮頸部に限局し、通常は外子宮頸部に発生します。適切な治療方針を策定するには、一般的に認められている分類に従って腫瘍の種類を判定することが重要です。
合併症とその結果
ナボシアン嚢胞はほぼ無症状の場合もあります。しかし、女性が妊娠すると、様々な合併症を引き起こす可能性があります。妊娠中は女性の体内で大きなホルモン変化が起こり、ナボシアン嚢胞の成長と増殖を引き起こす可能性があります。これらのプロセスは、子宮頸部の質にも影響を与え、子宮頸部壁の変形や子宮腔の閉塞を引き起こすことがよくあります。妊娠を契機に、ほとんどの女性が免疫力の低下を経験するため、状況はさらに悪化します。これは炎症性疾患の再発の危険性を高めます。
ナボシアン嚢胞が危険な理由は次のとおりです。
- 子宮頸部の形状および構成の違反;
- 子宮頸管の変化;
- 内性器における炎症プロセスの発達に好ましい条件の創出;
- 妊娠の早期終了や早産の可能性が高くなります。
医師は診察やその他の診断検査を行った上で、特定の患者のリスクの程度を評価することができます。診断を行った後にのみ、治療戦略と病気の予後が決定されます。[ 9 ]
診断 ナボティック嚢胞
このような疾患の診断は、婦人科、または婦人科外来で行われます。子宮頸部に局在するナボシアン嚢胞は、標準的な婦人科検診で問題なく検出されます。医師は、薄い壁を通して黄色がかった分泌物が見える、様々な大きさの単一または複数の密な半球状の要素の存在を確認します。ナボシアン嚢胞が炎症過程を伴う場合、粘液組織の発赤と腫脹がさらに検出されます。病的な膣分泌物も存在します。[ 10 ]
しかし、病変の外部可視性が高品質であっても、各患者には追加の診断手順が処方されます。
- 静脈血中の腫瘍マーカーの分析(悪性プロセスの発生リスクの判断に役立ちます)、一般的な臨床血液および尿検査(貧血、炎症プロセスの判断)。
- 機器診断には、骨盤内臓器の超音波検査、磁気共鳴画像法(他の臓器の状態を明らかにするために使用)、および鑑別診断が含まれます。
ナボシ嚢胞の検査には、伝統的に細胞診が用いられます。患者の子宮頸部から塗抹標本を採取し、実験用ガラス板の表面に転写して顕微鏡下で異型細胞の有無を調べます。より現代的な臨床状況では、従来の方法に代えて、新しい液体細胞診法が用いられ、腫瘍マーカーの分析が行われます。
液体細胞診との違いは、抽出した生体材料を液体培地に浸漬することです。その後、遠心分離により塗抹標本を作成し、実験室のガラス表面に転写します。遠心分離後の塗抹標本は、通常の塗抹標本とは異なり、「洗浄された」構造のみを含み、均一に濃縮された層として提示されます。この新しい方法により、従来の細胞診よりも信頼性が高く、情報量の多い結果が得られます。
腫瘍マーカー検査は、これまで行われてきたHPVのPCR診断を実質的に置き換えるものです。対象となるタンパク質p16ink4αは、子宮頸部表面の細胞の恒常的な再生メカニズムに関与しています。その正常濃度はごくわずかです。検査結果が基準値を超えた場合、腫瘍マーカー検査の結果は陽性と判断されます。
超音波検査は、この診断に不可欠な、よく知られた方法です。検査中に得られた画像では、ナボシアン嚢胞の大きさと数が明瞭に観察されます。ナボシアン嚢胞自体は、小さく不均一な拡張を背景に、子宮頸管上皮組織の肥厚(局所的圧迫)のように見えます。炎症過程を伴う場合は、超音波検査で子宮の肥大変化とエコー輝度の増加が検出されます。超音波検査は、その実施方法に関わらず、非常に有益な情報を提供します。腹部センサーと経膣センサーの両方を使用できます。しかし、専門医自身は後者を好むことが多いです。[ 11 ]
場合によっては超音波検査だけでは不十分な場合があり、磁気共鳴画像法を用いて情報を再確認する必要があります。MRI検査が推奨されるのは、以下の場合です。
- 正確な診断が困難な場合
- 臨床症状と診断結果に矛盾がある場合;
- 泌尿生殖器の全般的な状態を知る必要がある場合。
MRIは周期の7日目から13日目から実施するのが最適です。[ 12 ]
差動診断
鑑別診断は、子宮頸部の鏡検査、膣鏡検査、細胞診、膣および子宮頸管分泌物の細菌鏡検査および細菌学的分析、性感染症の検査、標的生検、局所分光法など、すべての診断結果を評価した後に行われます。[ 13 ]
ナボシアン嚢胞は通常、0.2~1cmの大きさの停留腫瘍のような外観を呈し、その表面は様々な大きさの上皮下血管網で覆われています。
子宮頸部子宮内膜症は、平均直径0.3~0.7cmの深紅色の粘膜下嚢胞として発症することがあります。一般的な症状としては、月経時以外の血性分泌物や接触性出血などがあります。
子宮筋腫、特に膣脱出を伴う場合は、腟鏡検査で容易に発見できます。一部の筋腫は双合診で触診可能です。より正確な診断のためには、経膣超音波検査と、ヘモグロビン値とヘマトクリット値の血液検査(貧血の可能性を評価するため)が行われます。また、子宮頸部から異型細胞を採取し、悪性腫瘍を除外することも必要です。
ナボシアン嚢胞は、全く異なる症状で受診した患者さんに見つかることがあります。例えば、性交痛は女性にとってしばしば悩みの種となります。これは、女性が性交時に長期間痛みを感じていることを示す痛みを伴う症状です。その結果、医師は臨床検査でその不快感の原因を発見し、この場合はナボシアン嚢胞であることが分かります。
加齢に伴う変化が腺閉塞の原因となることが多いため、ナボシ嚢胞を背景に卵巣の退縮変化も認められます。これは通常40歳以上の女性に発生します。若い女性では、外膣口付近の扁平膣上皮が円筒状へと変化します。年齢を重ねるにつれて、移行境界は子宮頸管の奥深く、あるいは子宮頸管縁へと移行していきます。
子宮頸管嚢胞も鑑別が必要です。これは子宮頸管内に発生する良性腫瘍です。嚢胞は液体の内容物で満たされており、慢性炎症の影響下で発生することがよくあります。ほぼすべての年齢で発見されますが、最も多く診断されるのは出産後や子宮頸部の外科手術後の患者です。子宮頸管嚢胞の診断には主に超音波検査が用いられます。
子宮頸部異形成(子宮頸部上皮内腫瘍)は、ヒトパピローマウイルスの作用に関連する組織病変です。この疾患は前癌状態であり、しばしば浸潤癌の前駆症状となります。異形成が疑われる場合は、徹底的かつ完全な診断が必須です。
もう一つの女性疾患として卵巣炎が挙げられますが、これは独立した病態として現れることは稀です。通常、卵巣炎は卵管炎などの他の感染症や炎症過程を背景に発症し、ナボシ嚢胞の形成にも間接的な影響を与えます。
連絡先
処理 ナボティック嚢胞
ナボシアン嚢胞が病理学的症状を示さず、感染症やその他の疾患を併発していない場合は、患者登録を行い、月経周期を背景とした動態モニタリングを実施します。しかし、一部の医師は外科的治療を優先し、合併症のない腫瘍であっても切除手術を勧めることがあります。このような手術の実施の是非についてはコンセンサスが得られておらず、個々の患者ごとに判断されます。
ナボシアン嚢胞の治療に関する詳しい情報は、こちらをご覧ください。
防止
ナボシアン嚢胞やその他の嚢胞の形成過程においては、視床下部、下垂体、卵巣における女性生殖器系における様々なメカニズムの調節不全といった悪影響因子が重要な役割を果たします。こうした機能不全は、頻繁または長期にわたるストレスの多い状況、感染症、不適切な社会的、環境的、家庭的生活環境の結果として生じることが多いです。したがって、嚢胞性嚢胞の発症を予防する上で最も重要なことは、これらの因子の影響を排除または最小限に抑えることです。
月経不順は常に医師の診察を受けるべき理由です。妊娠可能年齢の女性に月経周期の異常がある場合は、コルポスコピーと骨盤内臓器の超音波検査を行う必要があります。これは、腫瘍の発生だけでなく、女性生殖器系のその他の病変も早期に発見するために行われます。
医療機関への受診が遅れると、より複雑な治療(外科的介入を含む)が必要になる場合があります。さらに、進行した病状ではナボシアン嚢胞の再発リスクが高まり、一般的に患者の生殖機能にも悪影響を及ぼします。
女性がすでにナボシアン嚢胞の治療を受けている場合は、将来、病気の再発を早期に予防するために診療所に登録する必要があります。
予測
ナボシアン嚢胞の予後は良好と言えるでしょう。合併症がなければ、女性に大きな不安を伴わず、性行為や妊娠能力にも影響を与えることはほとんどありません。
しかしながら、このような嚢胞性腫瘍を外科的に切除した後でも、再発のリスクは比較的高いままです。これは、病態の発症に寄与する全ての根本原因を完全に除去することが不可能であるためです。[ 14 ]
ナボシアン嚢胞と診断された女性は、主な治療に加えて、定期的な予防検診を受ける必要があります。コルポスコピーと細菌学的検査は必須です。病気の再発を防ぐため、これらの検査は毎年実施する必要があります。しかし、病気が複雑な場合は、医師の診察をより頻繁に、少なくとも年に2~3回受ける必要があります。


